En quoi consiste le bilan pré-interventionnel ?
Il consiste à évaluer votre risque de saignement et d’AVC. L’indication à la fermeture de l’AAG concerne les personnes :
- présentant un haut risque d’AVC, avec un antécédent de saignement ou une contre-indication au traitement anticoagulant oral (anti-vitamine K ou nouveaux anticoagulants oraux)
- ayant une hypertension artérielle sévère non contrôlée (résistant au traitement)
- âgées à fort risque de chute.
Avant la procédure, un scanner cardiaque (CT-scan) est effectué afin de voir la forme et mesurer la taille de l’AAG.
Quelles sont les consignes avant votre arrivée à l’hôpital ?
Une fois la date de votre intervention planifiée, le secrétariat de l’Unité de cardiologie structurelle vous convoque par écrit, ou éventuellement par téléphone si le délai est trop court. L’admission se déroule le plus souvent la veille de l’intervention. Si vous entrez à l’hôpital le matin de l’intervention, vous devez être à jeun.
Quand a lieu la consultation d’anesthésie ?
La consultation d’anesthésie se déroule soit :
- en ambulatoire avant l’intervention
- la veille de l’intervention, au début de votre hospitalisation.
Le ou la médecin anesthésiste vous informe sur le déroulement et le mode d’anesthésie prévu. De votre côté, vous lui communiquez la liste des médicaments que vous prenez ainsi que vos éventuelles allergies.
Comment se déroule l’intervention ?
Cette procédure est réalisée en salle de cathétérisme cardiaque sous anesthésie générale par échocardiographie transœsophagienne (ETO) et fluoroscopie (examen à l’aide de rayons X qui donne une image dynamique du cœur). Pour l’échographie transœsophagienne, la sonde d’échographie est introduite par la bouche, puis descend dans l’œsophage. Ce geste est réalisé une fois que vous êtes endormi.
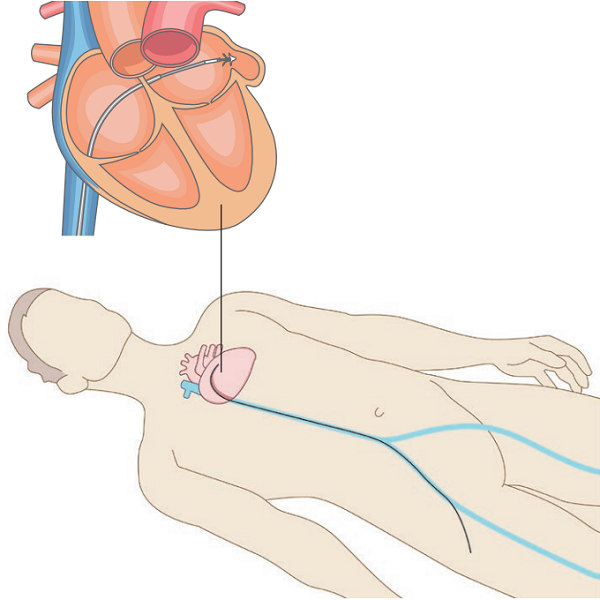
Le cathéter est introduit dans la veine fémorale au pli de l’aine et acheminé dans l’oreillette droite. Ensuite, une ponction trans-septale (à travers la paroi entre les deux oreillettes) est effectuée afin d’atteindre l’oreillette gauche et déployer le dispositif dans l’auricule. Ce dernier comble alors l’appendice auriculaire.
Le cathéter est introduit dans la veine fémorale au pli de l’aine et acheminé dans l’oreillette droite.
Pour les personnes présentant une contre-indication à l’anesthésie générale, l’alternative est une anesthésie locale avec un guidage par échographie intracardiaque (sonde introduite dans le cathéter) et fluoroscopie.
En fin de procédure, l’ETO évalue le bon déploiement du dispositif, sa stabilité, son étanchéité et s’assure de l’absence de complications immédiates.
Dispositif déployé dans l’auricule.
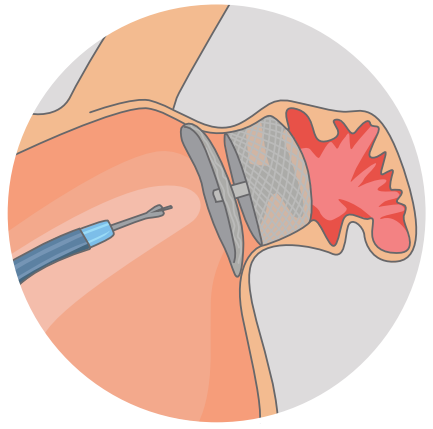
Que se passe-t-il ensuite ?
Vous demeurez en salle de réveil pour une surveillance pendant quelques heures avant de rejoindre votre chambre pour la nuit. Le lendemain de l’intervention, une échocardiographie transthoracique de contrôle est effectuée. Cet examen, indolore et sans irradiation, a pour but de visualiser le dispositif implanté et d’écarter la présence de saignement dans l’enveloppe du cœur (péricarde). Le retour à domicile a lieu en général 48 heures après l’intervention.
Quelles sont les complications possibles ?
Il existe des complications potentielles associées à cette intervention :
- La complication la plus fréquente est la formation d’un hématome (un gros bleu), présent au point de ponction au pli de l’aine, dans environ 3 à 5% des cas. Pour prévenir cette complication, la ponction lors de la procédure est effectuée sous guidage échographique et un pansement compressif est posé en fin de geste. Le traitement de l’hématome consiste le plus souvent à prolonger la compression au point de ponction du cathéter. Dans certains cas rares, une intervention chirurgicale peut être nécessaire (dans moins de 0.5% des cas).
- On constate également dans 3% des cas les complications majeures suivantes :
- Dans 1% des cas, bien que vous receviez un traitement anticoagulant temporaire durant l’intervention, un caillot peut tout de même se former, migrer et causer un AVC.
- Dans 1% des cas, la migration du dispositif (embolisation). Elle survient le plus souvent dans les première 48 heures qui suivent le geste.
- Dans 1% des cas, du sang autour du cœur (tamponnade) peut survenir.
Ces deux dernières complications majeures (embolisation et tamponnade) se traitent dans la moitié des cas par cathéter et dans l’autre moitié par chirurgie. En cas de complications majeures nécessitant une chirurgie, il existe un risque de décès qui peut aller jusqu’à 10%.
- La formation d’un caillot sur le dispositif durant les six mois qui suivent l’intervention est possible. Ce risque s’élève à environ 2 à 3% des cas, raison pour laquelle un suivi médical est nécessaire. Une anticoagulation transitoire peut alors être nécessaire.
Quels sont les bénéfices liés à l’intervention ?
Cette procédure réduit de plus de 50% le risque de survenue d’un AVC ischémique (par caillot).
